町田市民病院 HOME > ドクターが教える!病気あれこれ > 大腸がん
大腸がん
概要
大腸は食物の通り道である消化管の最後に位置する部分で管状の臓器です。主に食物から水分の吸収を行うため、内容物は肛門に進むとともに水様から固形に変化していき便となります。大腸がんの発生要因としては約10%程度が遺伝的因子といわれ、その他では食事などの環境因子の影響が関与すると考えられています。大腸がんは近年増加しており、日本における2013年の統計では,死亡率第3位,罹患率第2位でありました。男性にやや多く発生し、好発年齢は50~70歳とされます。大腸がんは大腸粘膜から発生し徐々に大きくなり、壁に深く入り込んでいきます。進行につれリンパ節や他臓器(肺、肝臓など)に転移をきたします。
症状
早期がんでは症状を呈することは少なく、検診の便潜血検査などで発見されることが多いです。進行がんの場合、肛門に近いほど便が固まるため,症状を呈しやすくなります。血便や腹痛、腹満感、排便習慣の異常などを呈します。がんが大きい場合、腹部のしこりとして自覚される場合もあります。
検査方法
- 大腸内視鏡検査
- 大腸レントゲン検査
- 腹部CT検査
- 腹部超音波検査 など
治療方法
内視鏡治療
ポリペクトミー、内視鏡的粘膜粘膜切除術(EMR)、内視鏡的粘膜下層剥離術(ESD)などがあり、リンパ節転移の可能性がほとんどなく、腫瘍が一括切除できる腫瘍が対象となります。内視鏡的切除後の組織学的検査でリンパ節転移が予測される場合は、手術治療の追加が必要となります。
手術治療
がん病巣を含めた腸管切除とリンパ節の摘出を行います。摘出した臓器の病理組織学的検査で深達度(T)、リンパ節転移(N)、遠隔転移(M)によって進行度(Stage)を決定します。Stageによってその後の治療方針を判断します。
大腸がん手術は従来開腹手術が行われていましたが、1991年頃より腹腔鏡下手術が普及してきています。開腹手術に比べ、腹腔鏡下手術は専用の細径器具を用いて行うため、創が小さく術後疼痛が少ないです.また,ビデオカメラで近接拡大観察しながら手術を行えるなどの特徴があります。
当科では2008年頃より腹腔鏡手術の導入を本格的に始めており、近年腹腔鏡手術の割合が増加してきています。症例に応じて術式を検討していますが、一番重要なことは安全に手術を行うことですので、安全を考慮し途中で開腹手術へ移行する場合もあります。

化学療法
抗がん剤によりがんの制御を目的にする治療です。術後再発抑制を目的に行う補助化学療法と切除不能な進行再発大腸がんを対象とした全身化学療法があります。目的に応じ様々な治療スケジュールがあります。
放射線療法
直腸がん術後の再発抑制や術前の腫瘍量減量を目的とした補助放射線療法と、切除不能進行再発大腸がんの症状緩和などを目的とした緩和的放射線療法などがあります。
経過観察
大腸がんの根治手術を受けたあとは術後経過観察のための通院が必要となります。大腸がんという病気は手術によってがんが切除された場合でも一定の割合で再発をきたす場合があるためです。このため数か月に1度診察や採血検査、CT検査、大腸内視鏡検査などを行っていきます。
参考
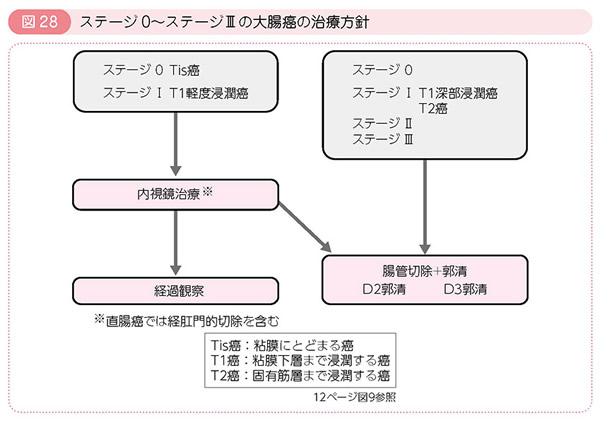
出典:大腸癌研究会「患者さんのための大腸癌治療ガイドライン 2014年版」より
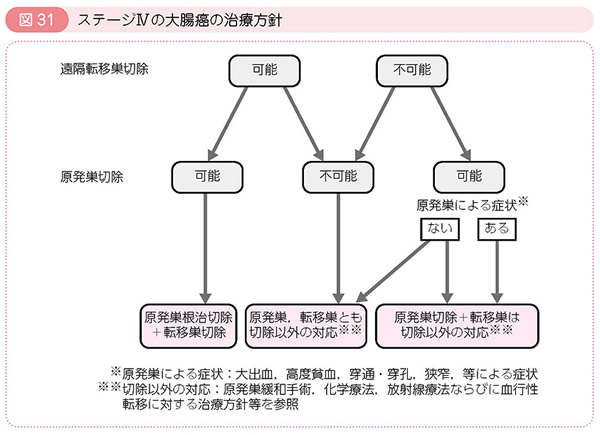
出典:大腸癌研究会「患者さんのための大腸癌治療ガイドライン 2014年版」より













